Qual a ação da substância do Tecentriq?
Duração do tratamento
Para pacientes previamente não tratados, o tratamento com este medicamento foi permitido até a progressão da doença.
Para pacientes previamente tratados nos estudos pivotais, o tratamento com este medicamento foi permitido até a perda de benefício clínico conforme definido pelos seguintes critérios:
- Ausência de sintomas e sinais (incluindo piora dos valores laboratoriais [por exemplo, presença de hipercalcemia ou piora desta]), indicando progressão inequívoca da doença.
- Sem declínio no status de desempenho ECOG (Eastern Cooperative Oncology Group).
- Ausência de progressão tumoral em sítios anatômicos críticos (por exemplo, doença leptomeningeal) que não podem ser prontamente administrados e estabilizados através de protocolo de intervenções médicas permitidas antes da administração repetida.
- Evidência de benefício clínico conforme avaliado pelo investigador.
Carcinoma urotelial
IMvigor211 (GO29294): estudo randomizado em pacientes com carcinoma urotelial (UC) localmente avançado ou metastático previamente tratados com quimioterapia
Um estudo de fase III, aberto, multicêntrico, internacional e randomizado (IMvigor211) foi conduzido para avaliar a eficácia e a segurança de atezolizumabe em comparação com a quimioterapia (escolha do investigador entre vinflunina, docetaxel ou paclitaxel) em pacientes com UC localmente avançado ou metastático que progrediram durante ou após um regime contendo platina. Este estudo excluiu pacientes com histórico de doença autoimune, com metástases cerebrais ativas ou dependentes de corticosteroides que administraram vacina viva atenuada no período de 28 dias anteriores à inclusão no estudo e que administraram agentes imunoestimulantes sistêmicos no período de 4 semanas ou medicações imunossupressoras sistêmicas no período de 2 semanas anteriores à inclusão no estudo. As avaliações do tumor foram realizadas a cada 9 semanas durante as primeiras 54 semanas, e, posteriormente, a cada 12 semanas. Amostras de tumor foram avaliadas prospectivamente para a expressão de PD-L1 (ligante de morte programada 1) nas células imunes que infiltraram o tumor (IC) e os resultados foram utilizados para definir os subgrupos de expressão de PD-L1 para as análises descritas abaixo.
Um total de 931 pacientes foi incluído no estudo. Os pacientes foram randomizados (1:1) para receber atezolizumabe ou quimioterapia. A randomização foi estratificada por quimioterapia (vinflunina versus taxano), expressão de PD-L1 em IC (< 5% versus ≥ 5%), número de fatores de risco prognósticos (0 versus 1 – 3) e metástases hepáticas (sim versus não). Os fatores de risco prognósticos incluíram o tempo de quimioterapia prévia de < 3 meses, status de desempenho ECOG > 0 e hemoglobina < 10 g/dL.
Atezolizumabe foi administrado em dose fixa de 1200 mg por infusão intravenosa a cada 3 semanas. Não foi permitida redução da dose de atezolizumabe. Os pacientes foram tratados até a perda do benefício clínico avaliado pelo investigador ou toxicidade inaceitável. Vinflunina foi administrada na dose de 320 mg/m2 por infusão intravenosa no dia 1 de cada ciclo de 3 semanas até a progressão da doença ou toxicidade inaceitável. Paclitaxel foi administrado na dose de 175 mg/m2 por infusão intravenosa durante 3 horas no dia 1 de cada ciclo de 3 semanas até a progressão da doença ou toxicidade inaceitável. Docetaxel foi administrado na dose de 75 mg/m2 por infusão intravenosa no dia 1 de cada ciclo de 3 semanas até a progressão da doença ou toxicidade inaceitável. Para todos os pacientes tratados, a duração mediana do tratamento foi de 2,8 meses para o braço de atezolizumabe, 2,1 meses para os braços de vinflunina e paclitaxel e 1,6 mês para o braço de docetaxel.
As características demográficas e de base da doença da população na análise primária foram bem equilibradas entre os braços do tratamento. A idade mediana foi de 67 anos (faixa de 31 a 88) e 77,1% dos pacientes eram do sexo masculino. A maioria dos pacientes era branca (72,1%), 53,9% dos pacientes no braço de quimioterapia receberam vinflunina, 71,4% dos pacientes apresentaram, pelo menos, um fator de risco prognóstico ruim e 28,8% apresentaram metástases hepáticas na linha de base. O status de desempenho ECOG na linha de base foi 0 (45,6%) ou 1 (54,4%). A bexiga foi o sítio do tumor primário para 71,1% dos pacientes e 25,4% dos pacientes apresentaram carcinoma urotelial do trato superior. Houve 24,2% dos pacientes que receberam apenas terapia prévia adjuvante ou neoadjuvante contendo platina e progrediram dentro de 12 meses.
O desfecho de eficácia primário para IMvigor211 é a sobrevivência global (SG). Os desfechos de eficácia secundários avaliados pelo investigador de acordo com os Critérios de Avaliação de Resposta em Tumores Sólidos (RECIST) v1.1 (em inglês, Response Evaluation Criteria in Solid Tumors v1.1) são taxa de resposta objetiva (TRO), sobrevida livre de progressão (SLP) e duração da resposta (DRO). As comparações em relação à SG entre o braço de tratamento e o braço de controle nas populações IC2/3, IC1/2/3 e ITT (intenção para tratar, isto é, todos os pacientes, independentemente da expressão de PD-L1) foram testadas utilizando-se um procedimento hierárquico de sequência fixa, com base no teste log-rank estratificado bicaudado com nível de significância em 5% (stratified log-rank test at two-sided level of 5%) como segue: Etapa 1) População IC2/3; Etapa 2) População IC1/2/3; Etapa 3) População de todos os pacientes, independentemente da expressão de PD-L1. Os resultados de SG para cada uma das etapas 2 e 3 apenas poderiam ser testados formalmente para significância estatística se o resultado na etapa anterior fosse estatisticamente significativo.
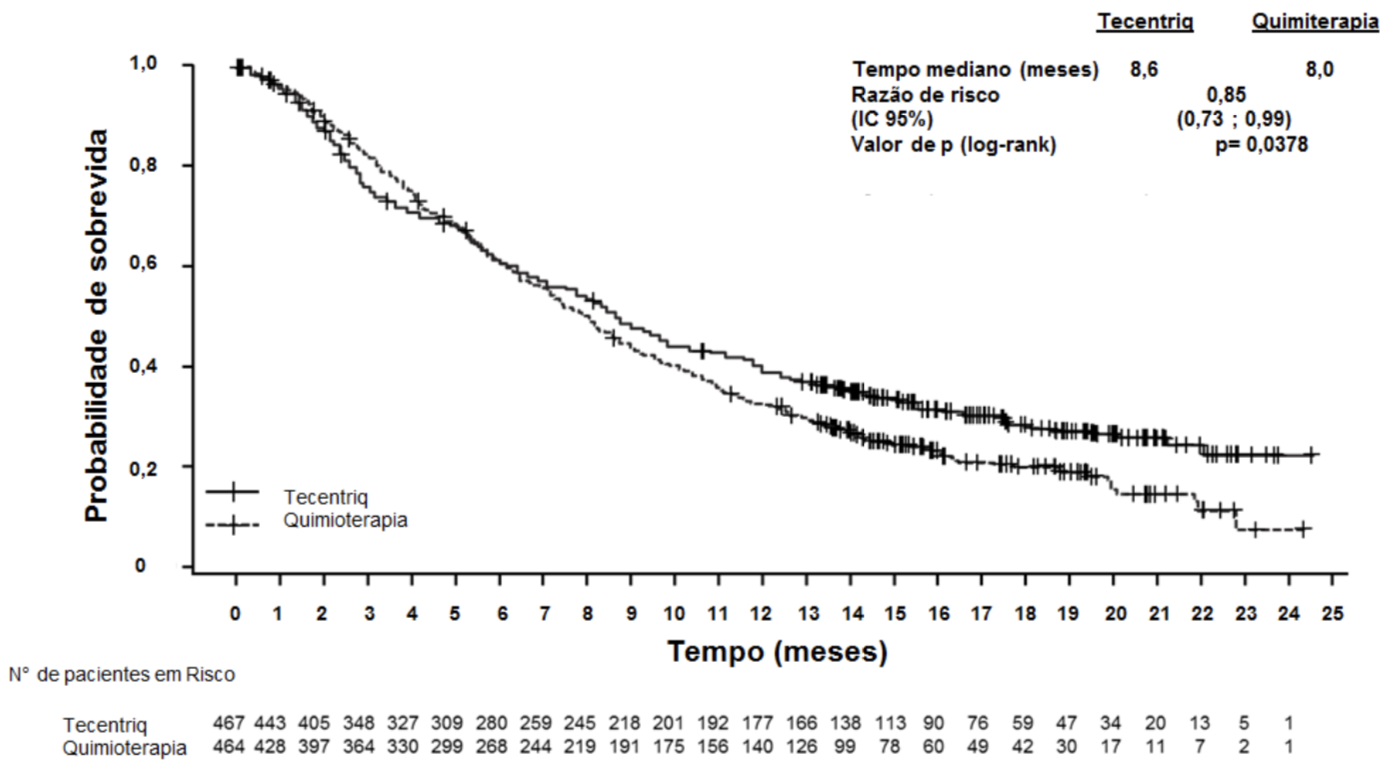
A mediana de acompanhamento para sobrevida é de 17 meses. A análise primária do estudo IMvigor211 não atingiu o desfecho primário de SG. Atezolizumabe não demonstrou um benefício de sobrevida estatisticamente significante comparado com a quimioterapia em pacientes com carcinoma urotelial localmente avançado ou metastático previamente tratados. De acordo com a ordem pré-especificada do teste hierárquico, a população IC2/3 foi testada primeiro, com uma razão de risco (RR) em SG de 0,87 (Intervalo de Confiança (*IC) 95%: 0,63; 1,21; SG mediana de 11,1 versus 10,6 meses para atezolizumabe e quimioterapia, respectivamente). O valor de p em log-rank estratificado foi de 0,41 e, portanto, os resultados são considerados não estatisticamente significativos nessa população. Como consequência, nenhum teste formal de significância estatística poderia ser realizado para SG nas populações IC1/2/3 ou em todos os pacientes, independentemente da expressão de PD-L1, e os resultados dessas análises seriam considerados exploratórios. Os principais resultados na população de todos os pacientes, independentemente da expressão de PD-L1, estão resumidos na Tabela 1. A curva de Kaplan-Meier para SG na população de todos os pacientes, independentemente da expressão de PD-L1, é apresentada na Figura 1.
Tabela 1: Resumo de eficácia na população de todos os pacientes, independentemente da expressão PD-L1 (IMvigor211)
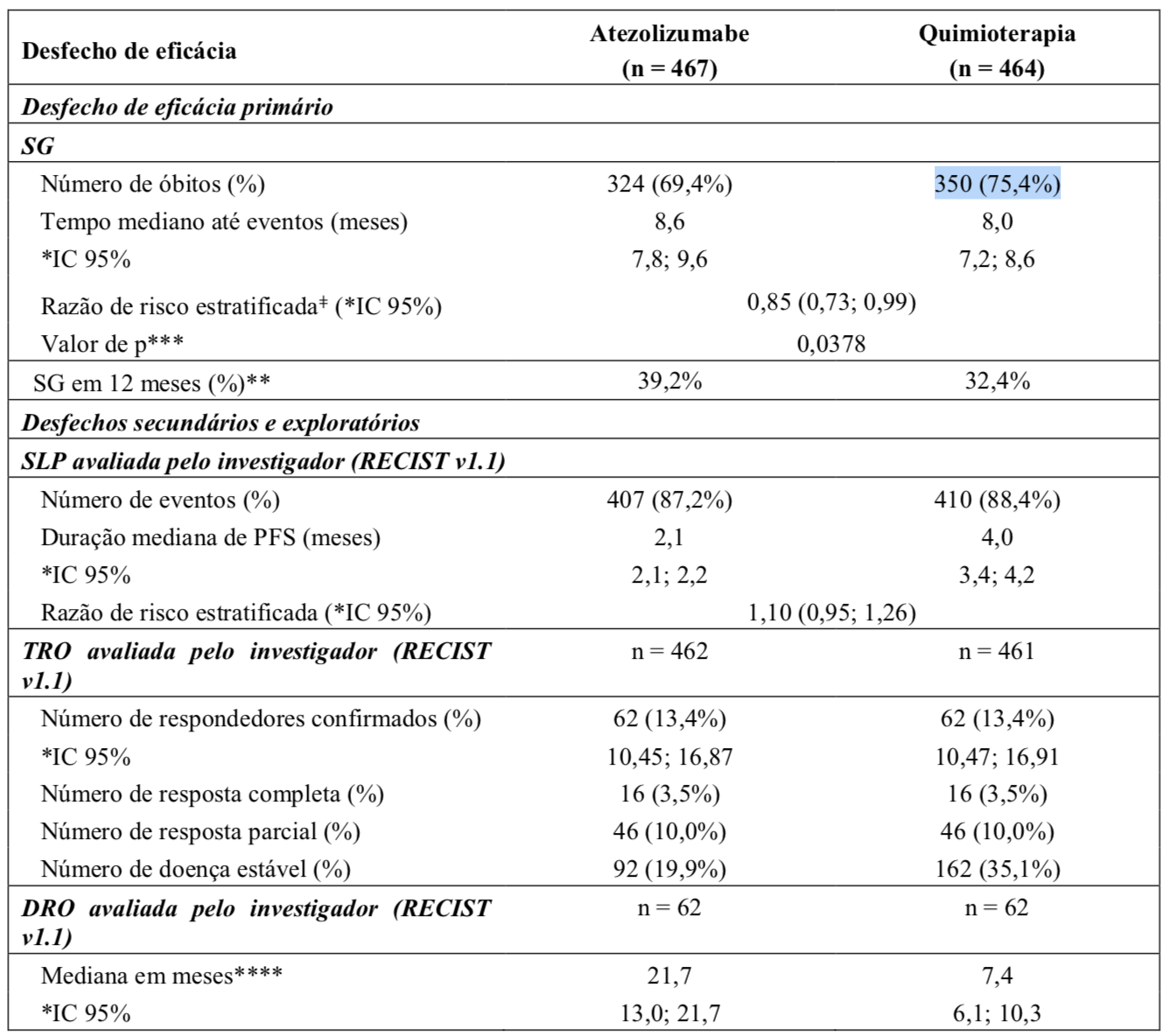
*IC = intervalo de confiança; DRO = duração de resposta; TRO = taxa de resposta objetiva; SG = sobrevida global; SLP = sobrevida livre de progressão; RECIST = Critérios de Avaliação de Resposta em Tumores Sólidos v1.1.
** Baseado em estimativa Kaplan-Meier.
ǂ Estratificada por quimioterapia (vinflunina versus taxano), status de IC (<5% versus ≥ 5%), número de fatores de risco prognósticos (0 versus 1 – 3), e metástase hepática (sim versus não).
*** Baseado no teste log-rank estratificado, fornecido por propósito descritivo apenas, de acordo com a análise pre- específica hierárquica, o valor de p para análise de SG na população de todos os pacientes, independentemente da expressão de PD-L1, não pode ser considerado estatisticamente signicante.
**** Respostas em andamento em 63% dos respondedores no braço de atezolizumabe e em 21% dos respondedores no braço de quimioterapia.
Figura 1: Gráfico Kaplan-Meier para sobrevida global (IMvigor211)
IMvigor210 (GO29293): estudo de braço único em pacientes com carcinoma urotelial (UC) previamente não tratados que são inelegíveis à terapia com cisplatina e em pacientes com UC previamente tratados com quimioterapia
Um estudo clínico fase II, multicêntrico, internacional, de duas coortes, braço único, IMvigor210 foi conduzido em pacientes com UC (também conhecido como câncer urotelial de bexiga) localmente avançado ou metastático.
O estudo incluiu um total de 438 pacientes e teve duas coortes de pacientes. A Coorte 1 incluiu pacientes sem tratamento prévio com UC localmente avançado ou metastático inelegíveis ou inaptos para quimioterapia à base de cisplatina ou que apresentaram progressão da doença após, pelo menos, 12 meses de tratamento com regime quimioterápico neoadjuvante ou adjuvante contendo platina. A Coorte 2 incluiu pacientes que receberam, pelo menos, um regime quimioterápico à base de platina para UC localmente avançado ou metastático ou apresentaram progressão da doença dentro de 12 meses a partir do tratamento com regime quimioterápico neoadjuvante ou adjuvante contendo platina.
Na Coorte 1, 119 pacientes foram tratados com atezolizumabe 1200mg por infusão intravenosa a cada 3 semanas até progressão da doença. A idade mediana para a Coorte 1 foi de 73 anos. A maioria dos pacientes era do sexo masculino (81%) e a maioria era branca (91%).
A Coorte 1 incluiu 45 pacientes (38%) com status de desempenho ECOG de 0, 50 pacientes (42%) com status de desempenho ECOG de 1 e 24 pacientes (20%) com status de desempenho ECOG de 2, 35 pacientes (29%) sem fator de risco Bajorin (estado de desempenho ECOG ≥ 2 e metástases viscerais), 66 pacientes (56%) com um fator de risco Bajorin e 18 pacientes (15%) com dois fatores de risco Bajorin, 84 pacientes (71%) com função renal comprometida (taxa de filtração glomerular (eGFR) < 60 mL/min) e 25 pacientes (21%) com metástases hepáticas.
O desfecho de eficácia primário para a Coorte 1 foi a taxa de resposta objetiva confirmada (TRO) de acordo com a avaliação de um serviço de revisão independente (IRF, do inglês Independent Review Facility) utilizando RECIST v1.1.
A análise primária foi realizada quando todos os pacientes apresentaram, pelo menos, 24 semanas de acompanhamento. A duração mediana do tratamento foi de 15,0 semanas e a duração mediana de acompanhamento de sobrevida foi de 8,5 meses em todos os pacientes, independentemente da expressão de PD-L1. Foram observadas TROs clinicamente significativas avaliadas por IRF, RECIST v1.1; no entanto, quando comparadas com a taxa de resposta de 10% do controle histórico pré-especificado, a significância estatística não foi atingida para o desfecho primário. As TROs confirmadas por IRF-RECIST v1.1 foram de 21,9% (*IC 95%: 9,3; 40,0) em pacientes com expressão PD-L1 ≥ 5%, 18,8% (*IC 95%: 10,9; 29,0) em pacientes com expressão PD-L1 ≥ 1% e 19,3% (*IC 95%: 12,7; 27,6) em todos os pacientes, independentemente da expressão de PD-L1. A duração de resposta (DRO) mediana não foi atingida em nenhum subgrupo de expressão PD-L1 nem em todos os pacientes, independentemente da expressão de PD-L1. A SG não estava madura com taxa de evento de, aproximadamente, 40%. A SG mediana para todos subgrupos de pacientes (expressão PD-L1 ≥ 5% e ≥ 1%) e em todos os pacientes, independentemente da expressão PD-L1, foi de 10,6 meses.
Uma análise atualizada foi realizada com a duração mediana de acompanhamento para sobrevida de 17,2 meses para a Coorte 1 e está resumida na Tabela 2. A DRO mediana não foi atingida em nenhum subgrupo de expressão PD-L1 nem em todos os pacientes, independentemente da expressão de PD-L1.
Tabela 2 – Resumo de eficácia atualizado (IMvigor210 Coorte 1)
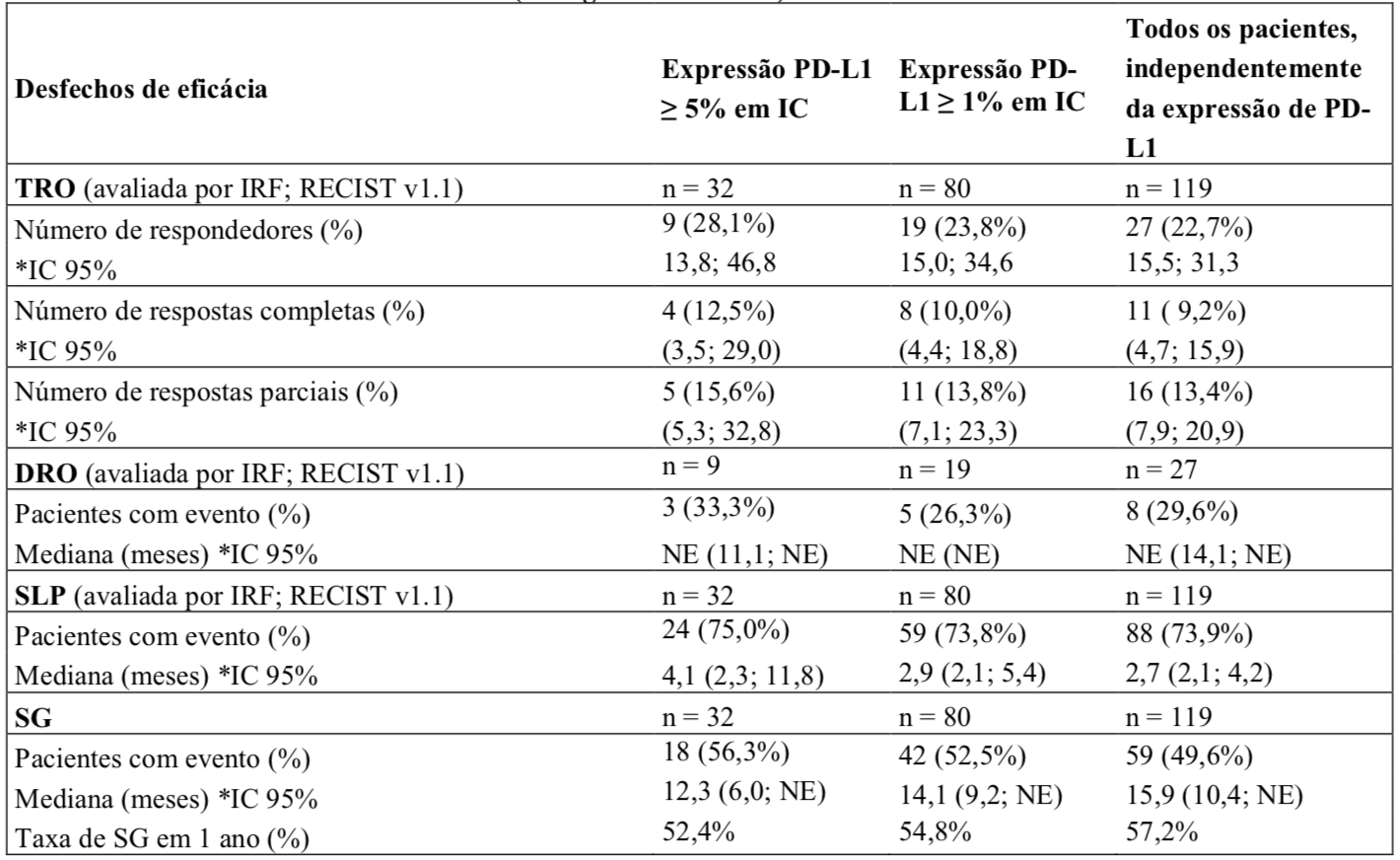
*IC = intervalo de confiança; DRO = duração de resposta objetiva; IC = células imunes que infiltram o tumor; IRF = serviço de revisão independente; NE = não estimável; TRO = taxa de resposta objetiva; SG = sobrevida global; SLP = sobrevida livre de progressão; RECIST = Critérios de Avaliação de Resposta em Tumores Sólidos (em inglês, Response Evaluation Criteria in Solid Tumors) v1.1.
Na Coorte 2, os desfechos de eficácia coprimários foram TRO confirmada de acordo com a avaliação por IRF, utilizando RECIST v1.1 e TRO avaliada pelo investigador de acordo com os critérios do RECIST Modificado (mRECIST). Houve 310 pacientes tratados com atezolizumabe 1200mg por infusão intravenosa a cada 3 semanas até perda de benefício clínico. A análise primária da Coorte 2 foi realizada quando todos os pacientes apresentaram, pelo menos, 24 semanas de acompanhamento. O estudo atingiu seus desfechos coprimários na Coorte 2, demonstrando TROs estatisticamente significantes avaliadas por IRF, RECIST v1.1 e pelo investigador de acordo com os critérios do RECIST Modificado (mRECIST), comparadas com a taxa de resposta de 10% do controle histórico pré-especificado.
Uma análise também foi realizada com a duração mediana de acompanhamento para sobrevida de 21,1 meses para a Coorte 2. As TROs confirmadas por IRF-RECIST v1.1 foram de 28,0% (*IC 95%: 19,5; 37,9) em pacientes com expressão PD-L1 ≥ 5%; 19,3% (*IC 95%: 14,2; 25,4) em pacientes com expressão PD-L1 ≥ 1% e 15,8% (*IC 95%: 11,9; 20,4) em todos os pacientes, independentemente da expressão de PD-L1. As TROs confirmadas pela avaliação do investigador por mRECIST foram de 29,0% (*IC 95%: 20,4; 38,9) em pacientes com expressão PD-L1 ≥ 5%; 23,7% (*IC 95%: 18,1; 30,1) em pacientes com expressão PD-L1 ≥ 1% e 19,7% (*IC 95%: 15,4; 24,6) em todos os pacientes, independentemente da expressão de PD-L1. A taxa de resposta completa por IRF-RECIST v1.1 em todos os pacientes, independentemente da expressão de PD-L1, foi de 6,1% (*IC 95%: 3,7; 9,4). Para a Coorte 2, a DRO mediana não foi atingida em nenhum subgrupo de expressão PD-L1 nem em todos os pacientes, independentemente da expressão PD- L1, no entanto foi atingida em pacientes com expressão PD-L1 < 1% (13,3 meses; *IC 95%: 4,2; NE). A taxa de SG em 12 meses foi de 37% em todos os pacientes, independentemente da expressão de PD-L1.
Câncer de pulmão de não-pequenas células (CPNPC)
OAK (GO28915): estudo de fase III, randomizado, em pacientes com câncer de pulmão de não-pequenas células (CPNPC) localmente avançado ou metastático previamente tratados com quimioterapia
Um estudo randomizado fase III, aberto, multicêntrico, internacional, OAK, foi conduzido para avaliar a eficácia e segurança de atezolizumabe, comparado com docetaxel em pacientes com CPNPC localmente avançado ou metastático que progrediram durante ou após um regime contendo platina.
Esse estudo excluiu pacientes com histórico de doença autoimune, com metástases cerebrais ativas ou dependentes de corticosteroides, que administraram vacina viva atenuada no período de 28 dias anteriores à inclusão no estudo, que administraram agentes imunoestimulantes sistêmicos no período de 4 semanas ou medicações imunossupressoras sistêmicas no período de 2 semanas anteriores à inclusão no estudo.
As avaliações tumorais foram realizadas a cada 6 semanas nas primeiras 36 semanas e, posteriormente, a cada 9 semanas. Amostras de tumor foram avaliadas prospectivamente para expressão de PD-L1 nas células tumorais (TC) e nas células imunes que infiltraram o tumor (IC).
Um total de 1225 pacientes foi recrutado e, de acordo com o plano de análise, os primeiros 850 pacientes randomizados foram incluídos na análise de eficácia primária. A randomização foi estratificada pelo status de expressão PD-L1 em IC, pelo número de regimes quimioterápicos prévios e pela histologia. Os pacientes foram randomizados (1:1) para receber atezolizumabe ou docetaxel.
Atezolizumabe foi administrado em dose fixa de 1200 mg por infusão IV a cada 3 semanas. Não foi permitida nenhuma redução de dose. Os pacientes foram tratados até a perda do benefício clínico de acordo com avaliação do investigador. Docetaxel foi administrado na dose de 75 mg/m2 por infusão IV no dia 1 de cada ciclo de 3 semanas até a progressão da doença. Para todos os pacientes tratados, a duração mediana do tratamento foi de 2,1 meses para o braço docetaxel e de 3,4 meses para o braço de atezolizumabe.
As características demográficas e basais da doença na população da análise primária foram bem equilibradas entre os braços de tratamento. A idade mediana foi de 64 anos (intervalo: 33 a 85), e 61% dos pacientes eram do sexo masculino. A maioria dos pacientes era branca (70%). Aproximadamente, três quartos dos pacientes apresentaram doença não escamosa (74%), 10% possuíam mutação EGFR detectada, 0,2% possuíam rearranjos ALK detectados, 10% apresentaram mestátases no SNC (sistema nervoso central) na linha de base, e a maioria dos pacientes era fumante ativo ou prévio (82%). O estado de desempenho ECOG na linha de base foi de 0 (37%) ou 1 (63%). Setenta e cinco porcento dos pacientes receberam apenas 1 regime terapêutico prévio baseado em platina.
O desfecho de eficácia primário foi a sobrevida global (SG). Os principais resultados desse estudo com mediana de acompanhamento para sobrevida de 21 meses estão resumidos na Tabela 3. As curvas de Kaplan-Meier para SG na população de intenção de tratamento (ITT) são apresentadas na Figura 2. A Figura 3 resume os resultados de SG nos subgrupos ITT e PD-L1, demonstrando o benefício de SG com este medicamento em todos os subgrupos, incluindo aqueles com expressão PD-L1 < 1% em TC e IC.
Tabela 3 – Resumo de eficácia na população da análise primária (todos os pacientes, independentemente da expressão PD-L1)** (OAK)

*IC = intervalo de confiança; DRO = duração de resposta objetiva; NE = não estimável; TRO = taxa de resposta objetiva; SG = sobrevida global; SLP = sobrevida livre de progressão; RECIST = Critérios de Avaliação de Resposta em Tumores Sólidos (em inglês, Response Evaluation Criteria in Solid Tumors) v1.1.
** A população da análise primária consiste dos primeiros 850 pacientes randomizados.
ǂ Estratificado por expressão PD-L1 em células imunes que infiltraram o tumor, número de regimes quimioterápicos prévios e histologia.
*** Baseado no teste log-rank estratificado.
**** Baseado nas estimativas Kaplan-Meier.
Figura 2 – Gráfico de Kaplan-Meier para sobrevida global na população da análise primária (todos os pacientes, idenpendentemente da expressão de PD-L1) (OAK)

A razão de risco é estimada com base no modelo Cox estratificado; o valor de p é estimado com base no teste log-rank estratificado.
Figura 3 – Gráfico de sobrevida global por expressão PD-L1 na população da análise primária (OAK)

a Razão de risco estratificada para população ITT e TC ou IC ≥ 1%. Razão de risco não estratificada para outros subgrupos exploratórios.
Uma melhoria na SG foi observada com atezolizumabe, em comparação a docetaxel, em ambos pacientes com CPNPC não escamoso (Razão de Risco (RR) de 0,73, *IC 95%: 0,60; 0,89; SG mediana de 15,6 versus 11,2 meses para atezolizumabe e docetaxel, respectivamente) e pacientes com CPNPC escamoso (RR de 0,73, *IC 95%: 0,54; 0,98; SG mediana de 8,9 versus 7,7 meses para atezolizumabe e docetaxel, respectivamente). A melhoria observada na SG foi consistentemente demonstrada nos subgrupos de pacientes, incluindo aqueles com metástases cerebrais na linha de base (RR de 0,54; *IC 95%: 0,31; 0,94; SG mediana de 20,1 versus 11,9 meses para atezolizumabe e docetaxel, respectivamente) e pacientes que nunca fumaram (RR de 0,71; *IC 95%: 0,47; 1,08; SG mediana de 16,3 versus 12,6 meses para atezolizumabe e docetaxel, respectivamente). No entanto, pacientes com mutações EGFR não apresentaram melhoria na SG com atezolizumabe em comparação a docetaxel (RR de 1,24; *IC 95%: 0,71; 2,18; SG mediana de 10,5 versus 16,2 meses para atezolizumabe e docetaxel, respectivamente).
Um tempo prolongado até a deterioração da dor no peito relatada pelo paciente como medido pelo EORTC QLQ-LC13 (Quality of life supplemental lung cancer module) foi observado com atezolizumabe em comparação com docetaxel (RR 0,71, *IC 95%: 0,49; 1,05; mediana não atingida para nenhum braço). O tempo até a deterioração de outros sintomas do câncer de pulmão (por exemplo, tosse, dispneia e dor no braço / ombro) como medido pelo EORTC QLQ- LC13 foi similar entre atezolizumabe e docetaxel. Esses resultados devem ser interpretados com cautela devido ao desenho aberto do estudo.
POPLAR (GO28753): estudo de fase II, randomizado, em pacientes com câncer de pulmão de não-pequenas células (CPNPC) localmente avançado ou metastático, previamente tratados com quimioterapia
Um estudo controlado fase II, multicêntrico, internacional, randomizado, aberto, POPLAR, foi conduzido em pacientes com CPNPC localmente avançado ou metastático que progrediram durante ou após um regime contendo platina, independentemente da expressão PD-L1. O desfecho primário de eficácia foi a sobrevida global. Um total de 287 pacientes foi randomizado 1:1 para receber atezolizumabe (1200 mg por infusão intravenosa a cada 3 semanas até perda do benefício clínico) ou docetaxel (75mg/m2 por infusão intravenosa no dia 1 de cada ciclo de 3 semanas até a progressão da doença). A randomização foi estratificada pelo status de expressão PD-L1 em IC, pelo número de regimes quimioterápicos prévios e por histologia. Uma análise atualizada com um total de 200 óbitos observados e uma mediana de acompanhamento para sobrevida de 22 meses apresentou SG mediana de 12,6 meses em pacientes tratados com atezolizumabe versus 9,7 meses em pacientes tratados com docetaxel (RR de 0,69, *IC 95%: 0,52; 0,92). A TRO foi de 15,3% versus 14,7% e a DRO mediana foi de 18,6 meses versus 7,2 meses para atezolizumabe versus docetaxel, respectivamente.
Características Farmacológicas
Propriedades farmacodinâmicas
Mecanismo de ação
O ligante de morte programada (PD-L1) pode se expressar em células tumorais e/ou células imunes que infiltram tumores e pode contribuir para a inibição de resposta imune antitumoral no microambiente tumoral. A ligação de PD-L1 aos receptores PD-1 e B7.1, encontrados nas células T e nas células apresentadoras de antígeno, suprime a atividade citotóxica das células T, a proliferação de células T e a produção de citocinas.
Atezolizumabe é um anticorpo monoclonal de imunoglobulina G1 (IgG1) humanizado com domínio Fc produzido através de engenharia genética que se liga diretamente ao PD-L1 e promove um bloqueio duplo dos receptores PD-1 e B7.1, liberando a inibição mediada pela via PD-L1/PD-1 da resposta imune, incluindo reativação de resposta imune antitumoral sem induzir citotoxicidade celular dependente de anticorpo. Atezolizumabe deixa a interação PD-L2/PD-1 intacta, permitindo que os sinais inibitórios mediados por PD-L2/PD-L1 permaneçam.
Propriedades farmacocinéticas
A exposição à atezolizumabe aumentou proporcionalmente à dose no intervalo de doses de 1 mg/kg a 20 mg/kg, incluindo a dose fixa de 1200 mg, administrada a cada 3 semanas. Uma análise populacional que incluiu 472 pacientes descreveu a farmacocinética de atezolizumabe para o intervalo de dose: 1 a 20 mg/kg com um modelo de distribuição bicompartimental linear com eliminação de primeira ordem. Uma análise farmacocinética populacional sugere que o estado de equilíbrio dinâmico é obtido após 6 a 9 semanas (2 a 3 ciclos) de administração repetida. O acúmulo sistêmico em área sob a curva (AUC), concentração máxima e por concentração foi de 1,91, 1,46 e 2,75 vezes, respectivamente.
Absorção
Atezolizumabe é administrado em infusão IV. Não foram realizados estudos com outras vias de administração.
Distribuição
Uma análise de farmacocinética populacional indica que o volume de distribuição no compartimento central (V1) é de 3,28 L e que o volume em estado de equilíbrio é de 6,91 L em um paciente típico.
Metabolismo
O metabolismo de atezolizumabe não foi estudado diretamente. Os anticorpos são eliminados principalmente por catabolismo.
Eliminação
Uma análise de farmacocinética populacional indica que o clearance de atezolizumabe é de 0,200 L/dia e que a meia- vida de eliminação terminal típica (t1/2) é de 27 dias.
Populações especiais
Com base em análises de exposição-resposta e farmacocinética populacional, a idade (21 – 89 anos), região, etnia, insuficiência renal, insuficiência hepática leve, nível de expressão de PD-L1 ou status de desempenho ECOG não apresentaram nenhum efeito na farmacocinética de atezolizumabe. Peso corpóreo, sexo, status do anticorpo antiterapêutico (ATA) positivo, níveis de albumina e carga tumoral apresentaram efeito na farmacocinética de atezolizumabe estatisticamente significante, mas não clinicamente relevante. Nenhum ajuste de dose é recomendado.
Idosos
Não foram conduzidos estudos com atezolizumabe dedicados a pacientes idosos. O efeito da idade na farmacocinética de atezolizumabe foi avaliado na análise de farmacocinética populacional. A idade não foi identificada como uma covariável significativa que influencie a farmacocinética de atezolizumabe com base em pacientes com idades variando de 21 a 89 anos (n = 472) e mediana de 62 anos. Nenhuma diferença clinicamente importante foi observada na farmacocinética de atezolizumabe entre pacientes < 65 anos (n = 274), pacientes entre 65 – 75 anos (n = 152) e pacientes > 75 anos (n = 46) (vide item “Posologia e Modo de Usar – Populações especiais”).
População pediátrica
Não foram conduzidos estudos para investigar a farmacocinética de atezolizumabe em crianças ou adolescentes.
Insuficiência renal
Não foram conduzidos estudos de atezolizumabe dedicados a pacientes com insuficiência renal. Na análise de farmacocinética populacional, não foram encontradas diferenças clinicamente importantes no clearance de atezolizumabe em pacientes com insuficiência renal leve (taxa de filtração glomerular estimada (eGFR) de 60 a 89 mL/min/1,73 m2; n = 208) ou moderada (eGFR 30 a 59 mL/min/1,73 m2; n = 116) comparados a pacientes com função renal normal (eGFR maior ou igual a 90 mL/min/1,73 m2; n = 140). Apenas poucos pacientes apresentaram insuficiência renal severa (eGFR 15 a 29 mL/min/1,73 m2; n = 8) (vide item “Posologia e Modo de Usar – Populações especiais”). O efeito da insuficiência renal grave na farmacocinética de atezolizumabe é desconhecido.
Insuficiência hepática
Não foram conduzidos estudos de atezolizumabe dedicados a pacientes com insuficiência hepática. Na análise de farmacocinética populacional, não houve diferenças clinicamente importantes no clearance de atezolizumabe entre pacientes com insuficiência hepática leve (bilirrubina ≤ LSN (limite superior da normalidade) e AST (aspartato aminotransferase) > LSN ou bilirrubina > 1,0 x a 1,5 x LSN e qualquer AST, n = 71) e função hepática normal (bilirrubina e AST ≤ LSN, n = 401). Não há dados disponíveis em pacientes com insuficiência hepática moderada ou grave. A insuficiência hepática foi definida pelos critérios do National Cancer Institute (NCI) para disfunção hepática (vide item “Posologia e Modo de Usar – Populações especiais”). O efeito da insuficiência hepática moderada ou grave (bilirrubina > 1,5 a 3 x LSN e qualquer AST ou bilirrubina > 3 x LSN e qualquer AST) na farmacocinética de atezolizumabe é desconhecido.
Dados de segurança pré-clínica
Carcinogenicidade
Não foram conduzidos estudos de carcinogenicidade para estabelecer o potencial carcinogênico de atezolizumabe.
Mutagenicidade
Não foram conduzidos estudos de mutagenicidade para estabelecer o potencial mutagênico de atezolizumabe. No entanto, não é esperado que anticorpos monoclonais alterem DNA ou cromossomos.
Fertilidade
Não foram conduzidos estudos de fertilidade com atezolizumabe; no entanto, a avaliação dos órgãos reprodutores de macacos cynomolgus machos e fêmeas foi incluída no estudo de toxicidade crônica. A administração semanal de atezolizumabe a macacas com AUC estimado de, aproximadamente, 6 vezes a AUC de pacientes, recebendo a dose recomendada ocasionou um padrão irregular de ciclos menstruais e ausência de corpos lúteos recentemente formados nos ovários, o qual foi reversível. Não houve nenhum efeito sobre os órgãos reprodutores dos machos.
Teratogenicidade
Não foram conduzidos estudos de teratogenicidade ou de reprodução em animais com atezolizumabe. Estudos em animais demonstraram que a inibição da via PD-L1/PD-1 pode levar à rejeição imunorrelacionada do feto em desenvolvimento e resultar em morte fetal. A administração de atezolizumabe pode causar dano fetal, incluindo letalidade embriofetal.

 Revisado por Isabelle Baião de Mello Neto (CRF-MG 24309)
Revisado por Isabelle Baião de Mello Neto (CRF-MG 24309)